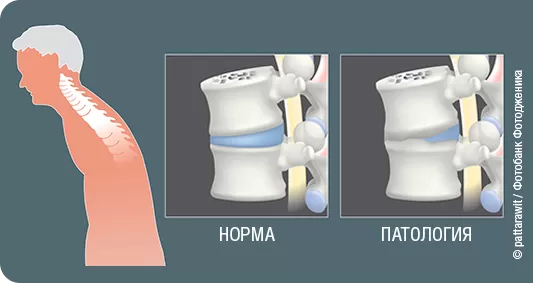
Болезнь Бехтерева – анкилозирующий спондилоартрит – это хроническое системное воспалительное заболевание межпозвонковых суставов позвоночника и/или подвздошно-крестцового сочленения. Хрящевая поверхность замещается костной или соединительнотканной (фиброзной), что ограничивает движения в позвоночнике, запирая его как бы в жесткий футляр и постепенно приводя к полной обездвиженности. Вследствие патологического процесса межпозвонковые суставы становятся неподвижны, развивается анкилоз (сращение). Мужчины болеют в 2–3 раза чаще, чем женщины. Как правило, заболеванию подвержены молодые люди в возрасте 15–35 лет. Болезнь Бехтерева приводит к инвалидизации больного.
Симптомы
Заболевание развивается медленно, начинаясь с несильной боли в пояснично-крестцовой области, которая со временем нарастает и распространяется на другие отделы позвоночника, может отдавать в ягодицы, бедра, колени и пятки. Как правило, боль усиливается в покое, особенно в ночные часы – во второй половине ночи и ближе к утру. После сна отмечается значительная скованность, которая после утренней зарядки или горячего душа полностью проходит, больной говорит, что «расхаживается» после ночи. С течением болезни постепенно, порой незаметно для самого больного, движения в позвоночнике ограничиваются. Иногда боль бывает совсем слабой или даже отсутствует и единственным проявлением болезни является ограничение подвижности позвоночника: поясница становится плоской из-за сглаживания физиологического изгиба – лордоза. Изменения позвоночника обычно распространяются снизу вверх, поэтому проблемы в шее возникают довольно поздно. В конечной фазе заболевания формируется специфическая поза просителя, которую В.М. Бехтерев назвал когда-то «выпуклой горбатостью».
Наряду с уменьшением гибкости позвоночника также ограничивается подвижность реберно-позвоночных суставов, что может приводить к нарушению дыхания и способствовать развитию легочных заболеваний. Кроме того, поражаются и другие суставы: плечевые, тазобедренные, височно-нижнечелюстные, реже – мелкие суставы конечностей. Часто развивается коксит – воспаление тазобедренных суставов, нарушение отведения и ротации (круговых движений) приводит к сгибательной контрактуре, которая проявляется «утиной походкой».
При первичной внесуставной локализации болезнь Бехтерева может дебютировать с поражения глаз, которое встречается в 10–50 % случаев. Могут развиваться воспаления радужной оболочки, цилиарного тела глазного яблока, соединительного слоя между склерой и конъюнктивой, роговицы и слизистой оболочки глаза. Наиболее частым является иридоциклит – воспаление радужной оболочки и цилиарного тела глазного яблока, который начинается остро, с неприятных ощущений в глазу и головной боли, затем развиваются сильная боль в глазу, покраснение и светобоязнь, нечеткость зрения и слезотечение. Процесс обычно двусторонний и может длиться от нескольких недель до нескольких месяцев.
Болезнь Бехтерева сопровождается поражением внутренних органов. Отмечаются поражения сердечно-сосудистой системы: различные нарушения ритма и проводимости сердца, воспаления клапанов аорты и сердечной мышцы. При поражении мочеполовой системы развиваются амилоидоз, нефропатия, импотенция. Могут наблюдаться воспаления легких из-за уменьшения подвижности грудной клетки, фиброзные изменения верхушек легких. При сдавливании спинномозговых корешков нижних отделов спинного мозга развивается «синдром конского хвоста», влекущий за собой недержание мочи и кала, паралич ног.
Причины
В настоящее время причины развития болезни до конца не изучены. Большое значение придается генетической предрасположенности, а именно определенной особенности иммунной системы – наличию у больных антигена гистосовместимости HLA-В27. Он встречается у 90–95 % больных, у 30 % родственников первой линии и только у 2–8 % здоровых лиц общей популяции. При наличии данного антигена развивается патологическая агрессивная реакция иммунитета в отношении собственной костно-мышечной системы. Иммунная система ошибочно воспринимает ткани организма как чужеродные, поэтому болезнь Бехтерева относится к разделу аутоиммунных заболеваний.
В качестве определяющего фактора запуска разрушительного процесса может выступить элементарное переохлаждение. Кроме того, дебют болезни Бехтерева часто связывают с перенесенной кишечной или мочеполовой инфекцией. Это объясняется наличием у некоторых микроорганизмов схожих с HLA-В27 антигенных свойств: борясь с инфекцией, организм в дальнейшем воспринимает собственные ткани как чужеродные. Дополнительными факторами для развития заболевания могут служить травмы таза или позвоночника.
Диагностика
Пациенты с болезнью Бехтерева могут обращаться за помощью к врачу общего профиля, терапевту, неврологу, ревматологу, травматологу-ортопеду, офтальмологу – в зависимости от ведущей симптоматики. На приеме для диагностики состояния позвоночника и суставов врач анализирует жалобы пациента, историю развития заболевания, проводит объективное исследование со специальными пробами, назначает инструментальные и лабораторные обследования. Больной обычно приходит с жалобами на тяжесть, усталость в спине, дискомфорт, боли в разных отделах позвоночника, возникающие при движениях, статических нагрузках и в других ситуациях. Врач уточняет взаимосвязь с возможными недавно перенесенными инфекционными заболеваниями, травмами, стрессовыми ситуациями, собирает семейный анамнез – выясняет наследственную предрасположенность. При осмотре обращает внимание на осанку, физиологические изгибы позвоночника, походку, характер движений, положение корпуса, головы, рук и ног больного.
Проводится лабораторная диагностика. В общем анализе крови часто отмечается повышенная скорость оседания эритроцитов (СОЭ) – до 50 мм/ч, но нужно учитывать, что это характерно для любого воспалительного процесса. Проводится генная диагностика на наличие антигена HLAB27. Однако примерно у 10 % пациентов с болезнью Бехтерева данный антиген не выявляется, это так называемая серонегативная форма.
Обязательным является рентгенологическое исследование (или МРТ), которое относят к наиболее точным методам диагностики. Главный критерий – это изменения в крестцово-подвздошной области. Для первой стадии заболевания характерны нечеткость контуров сочленения с расширением суставной щели. Наличие эрозий в суставных поверхностях характерно для второй стадии. Частичный анкилоз – для третьей стадии. При четвертой стадии выявляется полный анкилоз. Диагноз «болезнь Бехтерева» устанавливают на основании трех клинических и одного рентгенологического критерия из нижеперечисленных:
-
Боль в нижней части спины в покое, уменьшающаяся после физической нагрузки, которая беспокоит не менее 3 месяцев.
-
Ограничение подвижности поясничного отдела позвоночника.
-
Уменьшение амплитуды движений (экскурсии) грудной клетки по сравнению с нормальными показателями.
-
Двусторонний сакроилеит (воспаление крестцово-подвздошного сустава) II стадии (или односторонний III–IV стадии).
Лечение
Болезнь Бехтерева – хроническое прогрессирующее заболевание, и лечение, сочетающее медикаментозную и немедикаментозную терапию, проводится на протяжении всей жизни пациента. Лечение должно быть комплексным, непрерывным и этапным. Основой его является сочетание трех принципов:
-
Иммуносупрессивная терапия. Это базовая патогенетическая терапия. Данные препараты – иммуносупрессоры – подавляют иммунитет, снижая патологическую атаку организма на собственные ткани. Базисные средства – это большая и неоднородная группа лекарств, объединенных общей способностью не только снимать симптомы и неспецифически уменьшать воспаление суставов, но и модифицировать, смягчать или тормозить прогрессирование заболевания.
-
Гормональная терапия и терапия нестероидными противовоспалительными препаратами (НПВС) – симптоматическая. Такие препараты назначаются для купирования симптомов воспаления в суставах и снятия болевого синдрома. НПВС – это препараты первой линии при болезни Бехтерева. Они должны быть назначены сразу после постановки диагноза, независимо от стадии заболевания. НПВС назначаются на длительный период, благодаря чему замедляется развитие болезни, в то время как прием «по требованию», то есть при болях, на прогрессирование практически не влияет. Безусловно, при назначении противовоспалительной терапии учитываются риски сердечно-сосудистых, желудочно-кишечных заболеваний и болезней почек.
-
Немедикаментозная терапия – физиотерапия и лечебная физкультура (ЛФК). ЛФК жизненно необходима пациентам с болезнью Бехтерева, так как двигательная активность сохраняет объем движений в суставах и позвоночнике, уменьшает болевой синдром и тормозит клиническое прогрессирование. Ежедневная зарядка – независимо от самочувствия – крайне важна. Ночью, во время сна, процессы воспаления и анкилозирования идут активнее. Утренние занятия снимают скованность, восстанавливают объем движений и уменьшают боль. Кроме того, в течение дня необходимо не менее 2–4 раз выполнять мини-разминки и избегать длительного пребывания в неудобной или вынужденной позе.
Лечебная физкультура нужна на всем протяжении заболевания, даже в тех случаях, когда подвижность позвоночника уже сильно ограничена и не подлежит восстановлению. Занятия гимнастикой значительно улучшают вентиляцию легких, сниженную из-за поражения реберно-позвоночных и реберно-грудинных сочленений, которое нарушает нормальное полноценное дыхание. Комплекс состоит из упражнений на расслабление мышц и глубокого дыхания для расширения экскурсии грудной клетки, для этого могут использоваться тренировки с надуванием воздушного шара. Полезны прогулки на свежем воздухе, скандинавская ходьба, ходьба на лыжах и плавание: такие занятия укрепляют мышцы спины и ягодиц. Спать рекомендуется на жестком матраце и без подушки.
Из физиотерапевтических методик при болезни Бехтерева могут использоваться криотерапия, теплолечение, магнитотерапия, ультразвуковая терапия, электрофорез противовспалительных препаратов и др. Физиотерапия считается дополнительным методом лечения и при комплексном применении помогает снять болевой синдром, улучшить подвижность позвоночного столба.
Мягкий массаж и мануальная терапия могут применяться в стадии ремиссии (вне обострения).
Болезнь Бехтерева – хроническое заболевание и остается с больным навсегда, однако качество жизни и течение фаз заболевания (ремиссия или обострение) зависят от приверженности пациента к лечению.
Хирургическое лечение показано, если развились осложнения: при грубых деформациях позвоночника, переломах позвонков, стенозе (сужении) позвоночного канала. При сильно пораженных суставах, в первую очередь тазобедренных, проводится эндопротезирование суставов.
Кроме лекарственной терапии пациенту с болезнью Бехтерева следует обеспечить рациональный режим труда и отдыха: полноценный сон в правильном положении, эмоциональный комфорт, исключение длительного пребывания в одном положении и регулярные занятия лечебной физкультурой. Целесообразны устранение очагов хронический инфекции, отказ от вредных привычек и полноценное сбалансированное питание. Важно не набирать лишний вес, так как он увеличивает нагрузку на позвоночник и суставы ног, что может усугубить болевой синдром и износ суставных поверхностей. Отказ от курения также необходим, так как развивающийся хронический бронхит курильщика на фоне ограниченной экскурсии дыхательных движений из-за пораженных суставов грудной клетки и недостаточная вентиляция легких способствуют развитию легочных инфекций.
К какому врачу обратиться
Лечением болезни Бехтерева занимается врач-ревматолог, однако при наличии показаний могут требоваться консультации травматолога-ортопеда, невролога, офтальмолога и других специалистов.