Пролежень – это местное повреждение кожи и подлежащих тканей, которое вызвано длительным давлением на них, а также трением, смещением кожи или их сочетанием.
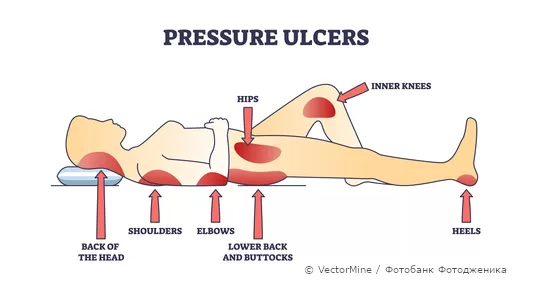
Пролежни часто встречаются у лежачих больных. Они обычно локализуются на «опорных» частях тела, там, где есть костно-хрящевые выступы и малое количество подкожной жировой клетчатки: на коже над крестцом и копчиком, остистыми отростками позвоночника, на пяточной кости, над локтевыми суставами, в области акромиального отростка и ости лопатки. Если пациент лежит на боку, то пролежни могут развиться в области большого вертела бедренной кости, проекции гребня подвздошной кости, ушного хряща, на плече, колене, боковой поверхности голеностопного сустава. Давление на эти участки кожи и подлежащие ткани вызывает там нарушение кровообращения.
Способствуют возникновению пролежней плохой уход, мацерация кожи под действием пота (часто в тех случаях, когда под пациента подкладывают клеенку и кожа «не дышит»), мочи и кала (при недержании или ношении подгузников). Пролежни нередко встречаются у лиц с когнитивными расстройствами, которые не могут пожаловаться на свое состояние. Легче развиваются пролежни у пациентов с нарушением кровообращения, отеками, плохим питанием (истощенных и получающих недостаточно питательных веществ) и, соответственно, гипоальбуминемией (дефицитом белков в плазме крови).
Пролежни плохо поддаются лечению, серьезно ухудшают состояние пациента и прогноз его заболевания. Поэтому так важно не допускать их развития, научиться распознавать их на самой ранней стадии. Лица, осуществляющие уход за лежачими пациентами, должны четко знать, что необходимо предпринимать для профилактики возникновения пролежней и как с ними бороться.
Симптомы и стадии
Первая стадия. Очень важно уметь обнаружить пролежень на этой стадии, когда, по сути, видимого дефекта кожи еще нет, а значит, дальнейшее развитие легче всего предотвратить. При переодевании, лечебных или гигиенических манипуляциях надо обратить пристальное внимание на состояние кожи в критических местах (над крестцом и копчиком и т. п. – см. выше). Над костным выступом обнаруживается пятно покрасневшей или побледневшей кожи, цвет которого выравнивается с цветом окружающих тканей не сразу, а более чем через полчаса. Если больной контактен, то он может сказать, что боль отсутствует, но есть онемение. Лечение необходимо начинать уже сейчас, так как некроз ткани может развиться уже через сутки.
Вторая стадия. Появляется повреждение поверхностного слоя кожи, отслойка его. Выглядит как стойкое покраснение или синюшно-красные участки с четкими границами, на фоне которых образуются волдыри (пузырь с жидкостью внутри) и красно-розовые раны без корочек с сухой или блестящей поверхностью. На этой стадии процесс быстро углубляется, достигая подкожной жировой клетчатки, может присоединиться инфекция.
Третья стадия. Обширный некроз кожи, подкожной жировой клетчатки вплоть до мышечной фасции. Выглядит как язва, в ране отмечается инфекция, гнойное отделяемое. Требуется очищение раны хирургическим путем.
Четвертая стадия. Глубокий некроз достигает костной ткани, возникает воспаление костей – остеомиелит, связок, суставов. Могут образовываться абсцессы, флегмоны. При развитии сепсиса (заражения крови) возможен летальный исход.
Лечение пролежней
-
На первой стадии надо не допустить возникновения повреждения кожи. Во-первых, усилить профилактические меры: тщательная гигиена кожи, просушивание, «воздушные ванны», регулярное переворачивание, ослабление давления. Обработка кожи средствами, предотвращающими присоединение инфекции и обеспечивающими защиту от воздействия мочи, кала. Это, например, средства для предотвращения образования очаговых покраснений и раздражений кожи (Evers-Life, спрей-пленка защитная ConvaTec Silesse, пена защитная Menalind professional рrotec, защитный крем с оксидом цинка Seni care), антикоагулянтные препараты в мазях и гелях (гепариновая мазь), цинковая мазь, ЛипоБейз, Циндол, антисептики (камфорный спирт). Не рекомендуют использовать для обработки хлоргексидин, йодинол, повидон-йод (ионообменные антисептики), так как они нарушают проницаемость клеточных мембран и могут спровоцировать дальнейшее прогрессирование пролежня.
-
На второй стадии пролежень надо промыть физраствором, раны обработать перекисью водорода (также не следует применять ионообменные антисептики). Далее накладывают повязки с лекарственными средствами, обладающими антисептическими свойствами и ускоряющими заживление (Актовегин, Солкосерил, Метирулацил, Офломелид, Пантенол, Пантодерм и др.). Используют пленочные повязки с клеящейся поверхностью, вафельные гидроколлоидные, полупроницаемые повязки на основе гидрополимера, губчатые повязки с верхним слоем из воздухопроницаемого полиуретана, который препятствует проникновению бактерий и жидкости. Например, атравматические повязки (Воскопран с диоксидином/ метилурацилом, Lomatuell H, Branolind, Хитопран), гидрогелевые (Suprasorb X с ПГМБ, HydroTac transparent), губчатые (HydroTac, PermaFoam, Medisorb P), гидроколлоидные (Granuflex, Hydrocoll, Medisorb H, DuoDerm signal и др.).
-
На 3–4-й стадиях обязательна хирургическая обработка пролежней, при которой врач удаляет все отмершие ткани, очищает рану и гнойные очаги. Дальнейшее лечение зависит от стадии заживления раны (воспалительная реакция; пролиферация или образование грануляций, которые заполняют раневой дефект; третья стадия – эпителизация, когда формируется рубец.) Используют сначала противовоспалительные, антибактериальные средства (например, банеоцин), затем средства, которые ускоряют пролиферацию (например, метилурацил). На стадии воспаления применяют активно впитывающие повязки, на второй – повязки, обеспечивающие влажную среду для оптимального роста грануляций, на третьей – дышащие повязки или открытый метод ведения ран. Часто используют антибиотики внутрь или внутримышечно. При обширных пролежнях иногда приходится прибегать к пластическим операциям – аутодермопластике (пересадке кожного лоскута, иногда с мышцей и фасцией, с другого участка тела).
Профилактика пролежней
Пролежни лечить очень сложно, а возникнуть они могут даже за несколько часов, поэтому так важна их профилактика:
-
Исключить длительное сдавление тканей. Для этого следует переворачивать пациента каждые два часа, включая ночное время. Также используют специальные приспособления – антипролежневые матрацы, подушки, накладки на кровать и сиденье, создающие зоны переменного давления и т. п. Постельное белье должно быть мягким, не образовывать складок.
-
Проводить регулярный осмотр кожи в «критических» местах – где давление наиболее сильное и «выступают» кости. Кожа там всегда будет покрасневшая. Но, если это «обычное» покраснение, оно быстро исчезнет само. Можно специально надавить пальцем на покрасневшее место на 3–5 секунд – если после этого покраснение не исчезло, то, скорее всего, это начальная стадия развития пролежня.
-
Обеспечение нормальной температуры кожи (чтобы не потела, не мерзла).
-
Тщательная гигиена кожи: своевременная смена подгузника, использование защитных кремов от раздражающего действия мочи и кала, тщательная очистка и высушивание кожи, воздушные ванны, мытье.
-
Обеспечение максимально возможной подвижности пациента. Необходимы активные или пассивные (если пациент не может двигаться сам) движения: гимнастика, массаж для активизации кровообращения.
-
Лечение сопутствующих заболеваний, особенно тех, которые вызывают нарушения микроциркуляции (сахарного диабета, сосудистых заболеваний). Обеспечение полноценного питания, борьба с отеками.