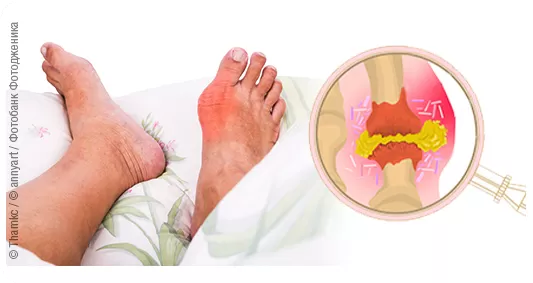
Подагра – это заболевание, при котором из-за нарушенияобмена веществ происходит повышение уровня мочевой кислоты в крови. Когда концентрация мочевой кислоты достигает пороговых величин, ее соль (моноурат натрия) в виде микрокристаллов осаждается в полости сустава и вызывает воспаление. Развивается подагрический артрит – самое яркое проявление подагры.
Симптомы
Первым симптомом подагры, как правило, является острый приступ, который начинается ночью или утром. Кристаллы (плохо растворимая соль урата натрия ) под действием какого-либо пускового механизма (физическое перенапряжение, стресс, алкоголь и переедание, переохлаждение и т. п.) провоцируют развитие воспаления в тканях какого-либо сустава. Очень часто сначала поражается первый плюснефаланговый сустав. Приступ сопровождается мучительной болью в пораженном суставе, его отеком и гиперемией (окраснением тканей вокруг сустава), повышением температуры тела, общим недомоганием, головными болями. Через несколько дней симптомы исчезают самопроизвольно, но в последующем наблюдаются новые атаки с переходом подагры в хроническую форму. В начале заболевания приступы подагры возникают редко (1–2 раза в год). При прогрессировании заболевания без лечения приступы становятся все более сильными и длительными, случаются чаще, в процесс вовлекаются все новые суставы, они начинают разрушаться, образуются тофусы – очаги уплотнения подкожной клетчатки, связанные с отложением кристаллов мочевой кислоты, выглядящие как узелковые образования размерами от булавочной головки до грецкого ореха. Со временем поражаются почки, сердечно-сосудистая система.
Причины
Ранее подагра считалась исключительно уделом мужчин (более 90 % заболевших), теперь это заболевание довольно часто встречается и у женщин. Мужчины часто заболевают в возрасте 40 лет (некоторые раньше, при соответствующих факторах риска, некоторые позже), женщины почти всегда – после 50 лет, с наступлением климакса. Развитие заболевания у женщин часто связывают с приемом препаратов от гипертонии, которая также развивается на фоне климактерических расстройств и в пожилом возрасте. По статистике, подагра у молодых мужчин встречается в 6–7 раз чаще, чем у женщин, в старшей возрастной группе – в 3 раза чаще. В последнее время подагра молодеет.
В развитии подагры важную роль играет наследственность. Такие факторы, как ожирение, переедание, злоупотребление алкоголем, пристрастие к мясным блюдам, копченостям, солениям, субпродуктам также считаются основными причинами возникновения заболевания. Второстепенными по частоте выявления факторами, влияющими на повышение уровня мочевой кислоты в крови, можно назвать:
-
заболевания почек, при которых снижается их способность выводить мочевую кислоту;
-
злоупотребление препаратами из группы нестероидных противовоспалительных средств (НПВС);
-
жесткие диеты, голодание;
-
прием цитостатиков (препаратов, останавливающих рост молодых клеток), обширные хирургические вмешательства, химиотерапия, облучение, болезни кроветворной системы, протекающие с распадом клеток крови;
-
прием диуретиков.
Диагностика
Хорошо, когда люди ищут информацию для того, чтобы попытаться разобраться в причинах своих недугов. Осведомленный пациент – помощь врачу. Плохо, когда человек на основании прочитанного в Интернете и услышанного от знакомых пытается сам ставить себе диагноз и назначать лечение: здесь кроется большая опасность.
Во всех материалах, посвященных подагре, есть сведения о том, что подагра – заболевание, которое напрямую связано с повышением уровня мочевой кислоты в крови. Нередки случаи, когда человек, у которого воспаляется сустав большого пальца ноги (наиболее типичный вариант) или большие пальцы на руках, коленные, голеностопные, локтевые суставы, пяточные сухожилия (реже), идет и самостоятельно сдает анализ крови, чтобы выяснить, не повышен ли у него уровень мочевой кислоты.
В соответствии с нормами уровень мочевой кислоты в крови должен быть:
-
у детей до 14 лет – от 120 до 320 мкмоль/л;
-
у мужчин – от 210 до 420 мкмоль/л;
-
у женщин – от 150 до 320 мкмоль/л;
-
у людей старше 65 лет – до 500 мкмоль/л.
Получив анализ, человек видит, что у него с мочевой кислотой все в порядке. Приступ через несколько дней проходит самопроизвольно, что характерно для начальных стадий подагры, а человек продолжает придерживаться привычного рациона и образа жизни, вместо того чтобы проконсультироваться с врачом, получить грамотные рекомендации и начать лечение.
Рекомендации специалиста в данном случае касались бы, прежде всего, выявления повышенного уровня мочевой кислоты в межприступный период. Дело в том, что в момент приступа значительное количество этой кислоты из крови «уходит» в воспаленный сустав. И если у пациента до приступа не было каких-то запредельно высоких показателей мочевой кислоты, то анализ не выявит никаких отклонений. Чтобы «выловить» повышение, необходимо сдавать анализ вне обострения. И лучше сделать это несколько раз для повышения достоверности.
Кроме того, у людей с нарушенным обменом веществ приступы могут возникать и при нормальном (для здорового человека) уровне мочевой кислоты. Так, в соответствии с рекомендациями Европейской антиревматической лиги (European League Against Rheumatism – EULAR) по диагностике и лечению подагры пограничным уровнем мочевой кислоты принято считать 360 мкмоль/л. Проведенные исследования доказали, что уже при этом значении вероятность подагры у мужчин повышается в четыре, у женщин – в семнадцать раз.
Это лишь один аспект, связанный с диагностикой подагры, иллюстрирующий сложность постановки диагноза. А ведь правильно поставленный диагноз – это не только залог успешного лечения, но и профилактика серьезных осложнений.
Поэтому необходима консультация специалиста, он знает, какие диагностические мероприятия и в какое время правильно проводить. При диагностике подагры проводятся: определение мочевой кислоты, определение уратов (в синовиальной жидкости или в материале, взятом из тофуса) – это «золотой стандарт» диагностики подагры. Исследование делают с помощью поляризационной микроскопии. Также информативными могут быть: общий анализ крови (повышение СОЭ, лейкоцитоз, нейтрофилез), биохимия (увеличение С-реактивного белка). При осложнениях меняются показатели АЛТ, АСТ, креатинина, липидного профиля. Поражение сустава определяется с помощью УЗИ сустава, рентгенография сустава.
Лечение
Основа лечения подагры – специальная диета. При ограничении в рационе продуктов, богатых пуринами (веществами, из которых в результате химических преобразований получается мочевая кислота), уменьшается частота возникновения приступов или они вовсе исчезают. Все зависит от того, насколько тяжело протекает заболевание, как тщательно человек соблюдает диету. Продукты, богатые пуринами, которые лучше исключить из рациона совсем:
телятина, баранина, свинина, субпродукты, колбасы, мясные копчености, мясные консервы, мясные бульоны, холодец;
-
жирные сорта рыбы, соленая и копченая, консервированная рыба, особенно шпроты;
-
жирные сорта сыров, соленые и копченые сыры;
-
крепкие чаи, кофе, какао, шоколад, вино, пиво.
Ограничить нужно бобовые, томаты, грибы (особенно грибные бульоны), щавель, шпинат, малину, инжир, алкогольные напитки.
Основа рациона – овощи (не соления), молочные и молочнокислые продукты, овощные и молочные супы, хлебобулочные изделия, крупы, мучные изделия, фрукты, ягоды, яйца. Отварные или паровые блюда из говядины, кролика, курицы, индейки, нежирной рыбы – 1–3 раза в неделю. Рекомендуется выпивать не менее 2,5 л жидкости в день (вода, некрепкие чаи, лучше травяные, отвар шиповника).
Грамотно составленный с учетом рекомендаций врачей рацион позволяет иногда пациенту не только избавиться от приступов подагры, удерживая на должном уровне концентрацию мочевой кислоты в крови, но и снизить вес, нормализовать артериальное давление, уровень холестерина в крови. Врач и пациент должны стремиться к тому, чтобы лечение подагры в большей степени осуществлялось за счет изменения образа жизни (диета, физические нагрузки, контроль веса), так как такой подход дает оздоровление всего организма.
Медикаментозное лечение используется для облегчения состояния пациента в момент острого приступа и в постоянном режиме при неэффективности диетотерапии. Важно! В первом и втором случаях используются разные препараты, которые назначаются врачом по определенной схеме и в строго индивидуальных дозировках.
Острый приступ подагры
При остром приступе подагры назначаются препараты колхицина, нестероидные противовоспалительные средства (диклофенак, индометацин, ибупрофен, нимесулид, кеторолак и др.) и глюкокортикоидные препараты (реже). Они назначаются короткими курсами (от 3 до 7 дней) в зависимости от того, как быстро исчезают симптомы при их применении. Крайне важен оперативный прием препаратов колхицина и НПВС при возникновении приступа: чем раньше приняты эти средства, тем быстрее и полнее развивается их эффект, тем меньше времени потребуется на снятие приступа, тем короче будет курс приема препарата и его суммарные дозировки.
Терапия подагры
Прием препаратов, позволяющих снизить содержание мочевой кислоты в крови и держать его на необходимом уровне, осуществляется длительно, иногда пожизненно. К таким препаратам относятся аллопуринол, фебуксостат (эти препараты относятся к противоподагрическим средствам, влияют на синтез мочевой кислоты). Дозы подбираются индивидуально, например, аллопуринола - от 100–200 мг/сут до 700–900 мг/сут. в зависимости от первоначального уровня мочевой кислоты в крови и тяжести процесса. Врач наблюдает за пациентом, принимающим противоподагрическое средство, и на основании результатов анализа крови, которые делаются через определенные промежутки времени, уменьшает или увеличивает дозу препарата, чтобы мочевая кислота в крови оставалась на определенном уровне.
Врач не назначает противоподагрические средства в остром периоде подагры – только после стихания всех симптомов. Более того, пациенты предупреждаются о том, что в начале лечения этими препаратами возможны обострения заболевания. Для их предотвращения в первые недели лечения назначается препарат колхицина в низких дозировках. При постоянном, регулярном и правильном приеме препаратов и соблюдении других рекомендаций врача (диета, образ жизни) приступы становятся реже, а потом и вовсе исчезают. Противоподагрические средства не отменяются резко, и доза (при необходимости) увеличивается постепенно.
К какому врачу обратиться
Обследование и лечение при подагре проводит врач-ревматолог.